Лучевой дерматит
Это воспалительный процесс в кожном покрове, вызванный воздействием гамма-лучей. Клиническая картина заболевания зависит от дозы облучения.
Связь с радиационным облучением позволяет утверждать, что у пациента лучевой дерматит, не прибегая к дополнительным методам исследования. Изменения кожи – обычное и распространенное явление во время прохождения курса радиотерапии. Каждый пациент по-своему реагирует на лечение.
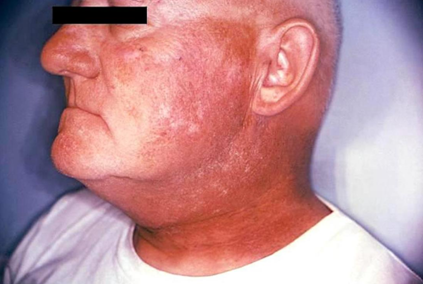
Стадии лучевого дерматита
| СТАДИЯ ПРОЦЕССА | ПРОЯВЛЕНИЕ | ТАКТИКА ЛЕЧЕНИЯ |
| I | Лёгкое покраснение, сухость или шелушение кожи. | Медицинская помощь не требуется, достаточно соблюдать правила гигиены и пользоваться гипоаллергенными увлажняющими средствами. Врач рекомендует специальные средства для смазывания. |
| II | Эритема, повышенная влажность в складках и умеренная отёчность. | Необходима консультация у дерматолога, онколога. |
| III | Повышенная влажность, шелушение в складках кожи и на других участках тела, кровотечения при незначительных потёртостях и травмах. | Обязательно посещение врача и использование абсорбирующих повязок. |
| IV | Некроз, язвы на коже, кровотечения. | Требуется комплексное лечение. |
Формы лучевого дерматита
- Острая. Раннее поражение кожного покрова. Она считается ранним поражением эпителия. Ей свойственно появление на коже покраснений, пузырей, эрозий. Может происходить атрофирование определенных участков эпидермиса.
- Хроническая. Последствия острого радиационного дерматита по причине многократного воздействия небольших доз облучения.
- Эритематозная. При облучении 8-12 Гр.
- Буллезная. При влиянии облучения 12-20 Гр.
- Некротическая. При дозе больше 20 Гр.
Почему лучевой дерматит возникает?
Во время сеанса лучевой терапии рентгеновские лучи проходят сквозь кожу, что вызывает повреждение тканей и ДНК, воспаление кожи (как внешних, так и внутренних слоев). Так как сеансы лучевой терапии повторяются ежедневно, кожа не успевает восстановиться, что приводит к разрушению ее клеток.
Факторы, повышающие риск развития лучевого дерматита
- болезни кожи;
- ожирение;
- применение крема перед лучевой терапией;
- недоедание;
- некоторые инфекционные заболевания (например, ВИЧ);
- диабет.
Что необходимо сообщить врачу перед облучением?
- высокое кровяное давление;
- диабет;
- какие-либо заболевания соединительной ткани, такие как ревматоидный артрит или дерматомиозит (болезнь, симптомами которой являются кожная сыпь и мышечная слабость);
- ранее обнаруженный рак кожи на облучаемом участке.
Эти заболевания могут влиять на заживляемость ран и степень реакции на лучевую терапию.
Симптомы лучевого дерматита
- покраснение;
- зуд;
- шелушение;
- болезненность;
- образование волдырей;
- изменение цвета кожи;
- фиброз или рубцевание соединительной ткани;
- появление язв.
Во время лучевой терапииучасток кожи, подверженный облучению, может порозоветь или загореть. По мере продолжения терапии ваша кожа может стать ярко-красной или темно-коричневой, а также могут появиться припухлости. Кроме того, кожа может стать сухой, вы можете почувствовать, что она стянута, чешется или шелушится. У некоторых людей в месте получения терапии может появляться сыпь или волдыри. Эти волдыри могут разорваться или отслоиться. При развитии кожных реакций они, вероятнее всего, максимально интенсивно проявятся спустя 2 недели после последнего сеанса терапии. После завершения радиотерапии может пройти несколько недель, прежде чем состояние вашей кожи улучшиться.
Во время проведения терапии вы будете каждую неделю проходить осмотр у лечащего врача, при необходимости будут даны новые рекомендации по уходу за кожей.
Как лучевой дерматит лечится?
Общие рекомендации по уходу за кожей в период лучевой терапии
Поддерживайте кожу в чистоте
- Ежедневно принимайте ванну или душ, мойтесь теплой водой с мягким недушистым мылом. Тщательно сполосните кожу и промокните ее насухо мягким полотенцем.
- Во время мытья будьте осторожны с кожей на облучаемом участке. Не пользуйтесь махровой салфеткой, жесткой губкой, мочалкой или щеткой.
- Во время терапии вам могут нанести специальную маркировку, например, контур облучаемого участка, прорисованный фиолетовым фломастером.
- Не обрабатывайте кожу облучаемого участка спиртом или спиртосодержащими салфетками.
Как можно чаще увлажняйте кожу
- После начала терапии начните пользоваться увлажняющим кремом. Это поможет свести к минимуму проявление любых кожных реакций. Можно пользоваться увлажняющими кремами, которые продаются без рецепта. Выбирайте крем, который не содержит ароматизаторы и ланолин. Существует ряд рекомендованных к применению продуктов, врач может посоветовать вам один из них. Используйте одновременно только один крем, если только доктор не рекомендовали вам два или больше.
- Наносите увлажняющий крем 2 раза в день. Если требуется наносить его чаще или реже, доктор сообщит вам об этом.
- Если облучение проводится утром, увлажняющий крем необходимо наносить после терапии и перед сном.
- Если облучение применяется днем, увлажняющий крем необходимо наносить утром, как минимум за 4 часа перед терапией, перед сном.
- В выходные дни увлажняющий крем следует наносить утром, перед сном.
- Не наносите увлажняющий крем на поврежденные участки кожи.
Берегите кожу на облучаемом участке от раздражения
- Облучаемый участок тела должен быть покрыт свободной одеждой из хлопчатобумажной ткани.
- Если вы находитесь дома – устраивайте воздушные ванны.
- Используйте только те увлажняющие кремы или лосьоны, которые рекомендуют ваш врач.
- Не наносите на кожу облучаемого участка макияж, духи, присыпки или средства после бритья.
- Не брейте облучаемый участок кожи. При необходимости используйте электрическую бритву. Прекратите бритье в случае появления раздражения кожи.
- Не заклеивайте облучаемый участок кожи пластырем.
- Избегайте воздействия на кожу слишком высоких или низких температур. Сюда относятся горячие ванны, водяные грелки, электрогрелки и ледяные компрессы.
- Не накладывайте на облучаемый участок кожи повязок, включая болеутоляющие пластыри.
- Если кожа зудит, не чешите ее. Попросите медсестру/медбрата дать вам рекомендации как уменьшить зуд.
- Во время терапии и после ее окончания старайтесь не загорать и не обгорать на солнце. Если вы планируете находиться на солнце, используйте солнцезащитный крем без ПАБК с фотозащитным фактором 30 или выше. Кроме того, надевайте свободную одежду, максимально защищающую от солнца.
Срочно свяжитесь с врачом, если:
- температура 38 °C или выше;
- озноб;
- нарастающая боль или дискомфорт;
- увеличившееся покраснение или припухлость, кожа стала твердой или горячей на ощупь;
- сыпь или образование волдырей на коже облученного участка;
- выделения из кожи облучаемого участка;
- появление новых открытых участков или других изменений кожи;
Кортикостероидные кремы
Гормональные кремы широко применяются в лечении лучевого дерматита, хотя их эффективность находится под вопросом.
Антибиотики
Антибиотики – как пероральные, так и топические (то есть те, что содержатся в кремах и мазях), достаточно эффективны при лечении ожогов, связанных с лучевой терапией
Серебряные повязки на рану
Как правило, раны обрабатываются марлей, на которую наносят антибактериальные средства, но в случае с лучевыми ожогами лучше использовать серебряные повязки. Ионы серебра, используемые в производстве этой повязки, борются с инфекцией и бактериями, ускоряя заживление раны
Мази с цинком
Цинковая мазь подходит для лечения ожогов, акне, порезов, язв и лучевого дерматита.
Амифостин
Это препарат, устраняющий свободные радикалы и снижающий токсичность облучения. Имеются сведения, что пациенты, принимающие амифостин во время лечения лучевой терапией, на 77% реже сталкиваются с лучевым дерматитом, чем те, кто не употребляет этот препарат.
Через 3 дня после начала лучевой терапии рекомендовано подключить низкоинтенсивную лазеротерапию, 3 дня в неделю для профилактики лучевого дерматита. Также низкоинтенсивная лазеротерапия показала себя эффективной в лечении лучевого дерматита.
https://www.sor.org/system/files/news_story/201204/ltht-managingradiotherapyinducedskinreactions-oct2011.pdf
https://www.dermnetnz.org/topics/radiation-dermatitis/
https://www.cancernetwork.com/oncology-journal/radiation-dermatitis-recognition-prevention-and-management
http://dermatit.su/types/luchevoj/

