Колоноскопия
Колоноскопией называют метод исследования толстого кишечника при помощи специального оптического аппарата колоноскопа, который позволяет провести визуальный осмотр стенки и просвета кишки. Колоноскоп представляет собой гибкий и длинный зонд. На его конце располагается окуляр и миниатюрная видеокамера с подсветкой. Все, что происходит в кишке при помощи специальной камеры, встроенной в колоноскоп, выводится на монитор. В комплекте с прибором идут щипцы, которые используют для взятия тканей на дальнейшее исследование, а также трубка для подачи воздуха.
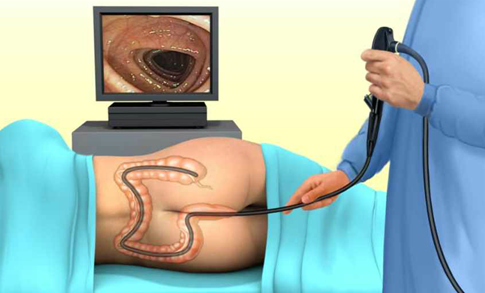
Колоноскопия дает возможность оценить состояние кишечника изнутри, осмотреть его слизистые оболочки, оценить тонус и прочие показатели.
Какие существуют противопоказания к процедуре?
Колоноскопия относится к малотравматичным методам диагностики, но она имеет ряд противопоказаний, при которых процедуру проводить нельзя. К ним относят:
- шоковое состояние с падением уровня артериального давления ниже 70 мм. рт. ст.;
- респираторные инфекции острого течения, воспаление органов дыхания, сопровождающиеся повышением температуры тела;
- кишечные инфекции в острой фазе;
- перитонит;
- сердечная недостаточность;
- нарушение свертываемости крови;
- болезнь Крона, острая стадия колита с массивным поражением кишечника;
- дивертикулит в фазе обострения;
- выраженные нарушения самочувствия человека.
К относительным противопоказаниям относят:
- массивное анальное кровотечение;
- анальные трещины;
- острая стадия геморроя;
- парапроктит;
- период вынашивания ребенка;
- наличие крупной грыжи;
- ранний восстановительный период после перенесенного хирургического вмешательства на брюшной полости;
- дивертикулит;
- плохо проведенная подготовка по очищению кишечника и пр.
Врач должен быть осведомлен о тех медикаментах, который получает пациент. Возможно, от них придется отказаться, а после проведения процедуры возобновить их прием.
Как подготовиться к процедуре?
Главным условиям для проведения данной процедуры является чистый кишечник. Остатки пищевых частиц или кала затрудняют исследование. В этом случае сложно оценить состояние стенок кишечника, также ограничиваются движения эндоскопа.
Поэтому при плохой подготовке, процедура будет бесполезной: врачам просто не удастся получить точные данные.
Диета – за 3 дня до колоноскопии
| РАЗРЕШЕНО | ИСКЛЮЧИТЬ |
| - нежирные овощные бульоны; - омлет, приготовленный в пароварке, яйцо всмятку; - отварное диетическое мясо, рыба; - манная каша; - печенье, крекер, булочки без начинки; - желе (кроме виноградного и сливового), мед; - кисломолочные продукты с небольшим процентом жирности; - макароны твердых сортов; - соки, чай, кофе, кисель, жидкий компот. - небольшое количество яблочного пюре без добавления сахара. - белый хлеб ( за день до проведения процедуры убрать его из рациона); - рис, гречка в небольшом количестве. |
- жареные, соленые, копченые, острые, маринованные блюда; - молочные продукты; - газированные, алкогольные напитки; - овощные блюда с добавлением зелени или грибов; - капуста под запретом, перетертую пищу нельзя принимать за 2 дня; - свежие фрукты, ягоды сырые, а также перетертые с сахаром; - отрубной, ржаной хлеб; - крупы: перловая, пшеничная, овсяная, ячневая, кукурузная крупа, коричневый рис; - бобовые, семечки, орехи. |
За день до обследования рекомендовано поужинать в 5-6 часов вечера. На ужин съесть прозрачный бульон без дополнительных блюд и салатов или очень жидкую рисовую кашу, яйцо, соевый творог, тофу. После этого не рекомендуется есть. За 3 часа до обследования можно выпить воды.
Если пациент часто мучается от запоров, то на диету стоит «садиться» за 5 дней до процедуры, принимая слабительные препараты.
Медикаментозная подготовка
Для подготовки, как правило, рекомендуются два препарата на выбор:
- мовипреп;
- фортранс (если стул регулярный оформленный или кашицеобразный, ежедневный).
Фортранс является препаратом выбора при подготовке в случаях, если:
- пациент принимает препараты группы ингибиторов ангиотензин-конвертирующего фермента, такие как Конвертин, Каптоприл, Капотен;
- препараты группы блокатора рецепторов ангиотензина, такие как Атаканд, Оксаар;
- имеется почечная недостаточность;
- имеется сердечная недостаточность;
- имеется сахарный диабет;
- симптомы позволяющие заподозрить неспецифические заболевания толстого кишечника (болезнь Крона, НЯК).
Отказ от приема некоторых медикаментов
Необходимо предупредить врача и отменить перед исследованием препараты, влияющие на свертываемость крови: Аспирин, Кардиомагнил, Плавикс или НПВП. Прием подобных препаратов увеличивает иск кровотечения.
Если эти медикаменты используются только как средства профилактики, рекомендуется прервать их прием примерно за неделю до процедуры.
Пациенты, принимающие Кумадин, подвержены высокому риску усиленного кровотечения в случае биопсии и удаления полипа во время процедуры. Поэтому рекомендуется прервать лечение этим препаратом примерно за неделю до процедуры и взвесить возможность его замены Клексаном.
В этом случае следует сделать анализ крови (исследование свертывания) за день до процедуры.
- Прием Клексана необходимо прекратить примерно за 12-24 часа до процедуры.
- Пациенты, принимающие препараты железа (Венофер, Мальтофер фол, Тотема, Ферлатум, Фенюльс, Феринжект и т.д.) для компенсации анемии, должны отменить данные лекарственные средства за 3 дня до процедуры.
Специальное белье для колоноскопии
Так как аппарат вводят через задний проход, пациенту необходимо снять всю одежду до пояса. Многим такой нюанс приносит массу дискомфорта, они чувствуют себя еще более неуютно. Специальное белье поможет человеку чувствовать себя максимально комфортно. Сделано оно из гипоаллергенного материала, также на нем есть отверстие для зонда. Поэтому человек должен заранее позаботиться о своем комфорте и приобрести такие трусы в аптеке.
Как проходит колоноскопия?
Процедура проводится натощак. За 3 часа до манипуляции можно выпить немного воды.
Перед процедурой вас попросят раздеться ниже пояса. Если вы заранее приобрели специальные штаны, можете их одеть.
В последнее время все больше колоноскопии выполняются под внутривенной седацией. За рубежом (в Европе, Израиле, США, Японии) проведение колоноскопии во время медикаментозного сна является базовым вариантом процедуры, от которого отходят только в случае наличия противопоказаний.
Когда придет время процедуры, вас отведут в процедурный кабинет. Вас попросят лечь на кушетку на левый бок и поджать колени к животу. Вас подключат к оборудованию для слежения за вашим сердцебиением, дыханием и кровяным давлением. Кроме того, вы будете получать кислород через тонкую трубочку, которая располагается под носом. Вы получите анестезию через капельницу и заснете.
После анестезии врач вводит зонд в анальное отверстие и медленно продвигает его вперед. Чтобы расправить складки кишечника, через трубку подают воздух. Зонд продвигают вглубь кишечника на 2 метра. Все это время врач будет оценивать состояние внутренних стенок органа.
В процессе колоноскопии врач может выполнить биопсию измененных тканей. Ее проводят при помощи специальных щипцов, которые входят в состав эндоскопа. Кроме того, в ходе проведения колоноскопии врач может удалить небольшие полипы, а также единичные новообразования. При этом врач применяет не щипцы, а специальное приспособление, которое напоминает петлю. С его помощью он захватывает вырост у самого основания и срезает его.
По окончании колоноскопии, если процедура выполнялась под внутривенной седацией, не рекомендуется осуществлять вождение транспортного средства, поскольку седативные препараты, вводимые в процессе исследования, способствуют заторможенности и вялости в течение некоторого времени. Если же использовалась местная анестезия, то противопоказания к вождению отсутствуют.
Какие могут быть осложнения в процессе колоноскопии?
- перфорация стенки кишечника;
- вздутие живота, которое проходит спустя непродолжительный отрезок времени;
- кишечное кровотечение;
- остановка дыхания на фоне введения наркоза;
- после иссечения полипов может повышаться температура тела до субфебрильных отметок;
- на протяжении 1-2 дней могут беспокоить боли в животе.
- температура 38,0°C или выше;
- боль в груди или одышка (затрудненное дыхание);
- сильная боль, твердость или отек брюшной полости (живота);
- черный стул, стул с обильной примесью крови;
- слабость, обморочное состояние или и то, и другое.

